Het arrangement MZA 1920A Team Hormoonstelsel is gemaakt met Wikiwijs van Kennisnet. Wikiwijs is hét onderwijsplatform waar je leermiddelen zoekt, maakt en deelt.
- Auteur
- Laatst gewijzigd
- 05-11-2019 21:19:11
- Licentie
-
Dit lesmateriaal is gepubliceerd onder de Creative Commons Naamsvermelding 4.0 Internationale licentie. Dit houdt in dat je onder de voorwaarde van naamsvermelding vrij bent om:
- het werk te delen - te kopiëren, te verspreiden en door te geven via elk medium of bestandsformaat
- het werk te bewerken - te remixen, te veranderen en afgeleide werken te maken
- voor alle doeleinden, inclusief commerciële doeleinden.
Meer informatie over de CC Naamsvermelding 4.0 Internationale licentie.
De WikiWijs is gemaakt door:
- Naomi - Gerrie - Maartje
Aanvullende informatie over dit lesmateriaal
Van dit lesmateriaal is de volgende aanvullende informatie beschikbaar:
- Toelichting
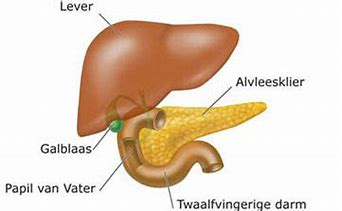
- In dit arrangement wordt de anatomie en fysiologie van het hormoonstelsel behandeld. De pathologie van het hormoonstelsel komt ook aan bod, daar wordt ingezoomd op het ziektebeeld Diabetes Mellitus.
- Leerniveau
- MBO, Niveau 4: Middenkaderopleiding;
- Eindgebruiker
- leerling/student
- Moeilijkheidsgraad
- gemiddeld
- Studiebelasting
- 1 uur 30 minuten
 . (de afbeelding rechts dient als voorbeeld). Wanneer je volledig naar beneden scrollt en op de pijl klikt, wordt je verder de Wikiwijs ingeleid. Mocht je terug willen in het menu, kan je de pijl aan de linkerkant gebruiken.
. (de afbeelding rechts dient als voorbeeld). Wanneer je volledig naar beneden scrollt en op de pijl klikt, wordt je verder de Wikiwijs ingeleid. Mocht je terug willen in het menu, kan je de pijl aan de linkerkant gebruiken.
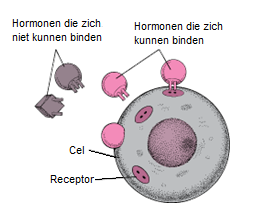
 Hormoonklieren hebben geen afvoerbuis en geven hun hormonen rechtstreeks af aan de bloedbaan. Dit noem je endocriene klieren. Op de afbeelding hiernaast zie je dat de aangemaakte hormonen (blauwe bolletjes) direct worden opgenomen in de bloedbaan en middels de bloedvaten door het lichaam op zoek gaan naar hun doelcellen.
Hormoonklieren hebben geen afvoerbuis en geven hun hormonen rechtstreeks af aan de bloedbaan. Dit noem je endocriene klieren. Op de afbeelding hiernaast zie je dat de aangemaakte hormonen (blauwe bolletjes) direct worden opgenomen in de bloedbaan en middels de bloedvaten door het lichaam op zoek gaan naar hun doelcellen.